 整形外科
整形外科
診療科の紹介
整形外科は運動器疾患・外傷の治療をする診療科です。当科では地域中核病院として、整形外科全般にわたり主として手術による治療を行なっています。 的確な診断、十分なインフォームドコンセント、早期からのリハビリテーション開始、チーム医療の促進、感染防止を含むリスク管理などに努め、良質で安全な医療の提供を図っています。 確立された治療法を確実に行なうことを重視し、同時に専門化した分野 (脊椎、関節外科、手の外科、外傷) において高度で先進的な医療を提供しています。
地域における当科の役割は、詳しい検査を行なって診断を確定すること、手術が必要かどうかの判断と実際に手術を行なうこと、および救急医療であると考えています。 術後の経過は当科で定期的に行ないますが、急性期医療を行なった後の回復期・慢性期の診療は地域の医療機関 (かかりつけ医やリハビリ関連病院) にお願いしています。
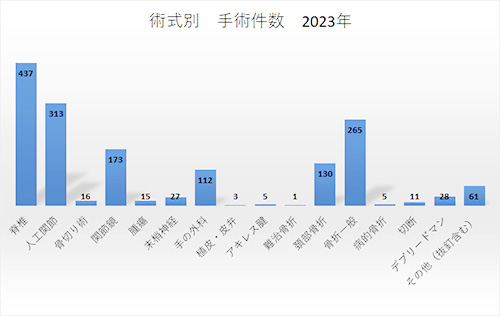
昨年の手術実績を示します (下図) 。当科では、脊椎、人工関節、関節鏡、手の外科といった専門分野の手術に力を入れています。 疾患の評価や手術適応、患者状態を検討して安全・確実に手術を行なうように心がけています。
現在、当科のスタッフは14名で、それぞれが専門分野を持っておりますが、基本的には整形外科医として、運動器疾患・外傷の診療を幅広く行なっています。 実際の担当医に関しては診療科内でカンファレンスを行ない主治医グループを決めています。
入院手術治療,専門的な精査が必要と考えられる症例がございましたら、随時ご紹介ください。 ご紹介いただいた場合の現在の手術待機期間は、初診から2か月程度です。
文献 小久保吉恭 ほか:高度急性期病院における整形外科診療.整形外科70:1233-1240,2019
脊椎脊髄病センター
脊椎
年間500-550件の手術実績があり、脊椎脊髄手術のほぼすべての疾患について対応しています。 ただし小児・思春期側弯症手術については信頼できる専門施設に紹介することにしています。 脊椎脊髄手術において最も重要なのは術後成績であり、最良の術後成績を得るために最も適した術式を選択することを科の方針としています そのため、脊椎内視鏡手術 (MED、ME-TLIF)(図1) ・経皮椎体形成術 (BKP))(図2) ・椎間板内酵素注入術などの低侵襲手術について 積極的に実施すると同時に、悪性脊椎腫瘍に対する脊椎腫瘍骨全摘術 (TES))(図3) や 成人脊柱変形に対する前方後方同時矯正手術などの大手術にも対応が可能です。
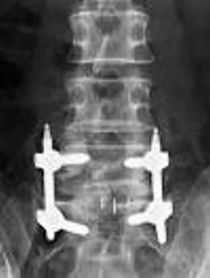
※図1 ME-TLIF
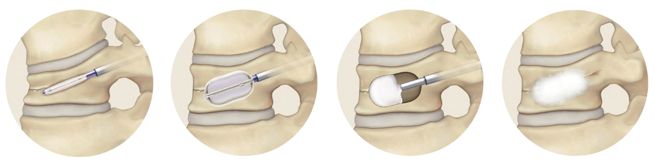
※図2 BKP
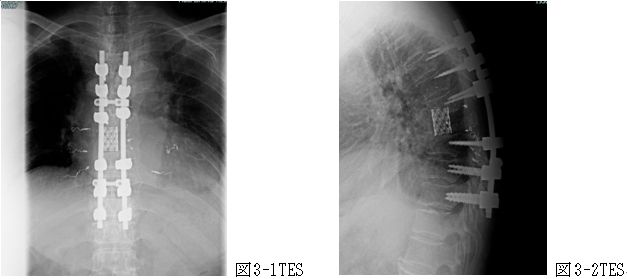
※図3
どのような場合においても脊椎疾患の患者さんは併存疾患が重篤であることが少なくないため、術前の耐術能評価が非常に重要です。 幸い当院は内科系診療科および救命救急センターが充実し全面的なバックアップが得られますので、併存疾患のため全身状態が不良の患者さんにおいても正確な評価を実施することにより手術が可能となる場合もあり得ます。 もちろん手術を実施しない方が予後良好であると判断した場合は、評価について丁寧に患者さんに説明して納得していただく方針としております。
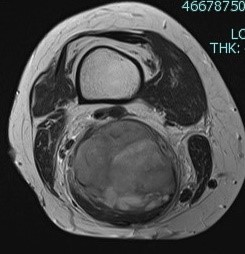
変形性股関節症
寛骨臼形成不全や加齢によって股関節の軟骨がすり減る疾患です。人工股関節置換術は股関節の痛みを軽減し、日常生活動作の向上を改善させる治療法のひとつです
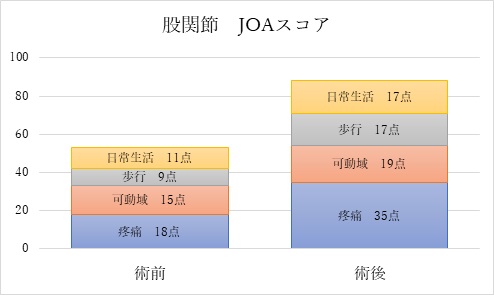
当科における人工股関節術後成績
2020年の手術症例の成績を示します。 平均スコアは、術前平均53点から術後平均88点に改善しており、疼痛の軽減が得られ、日常生活の質が向上することがわかります。
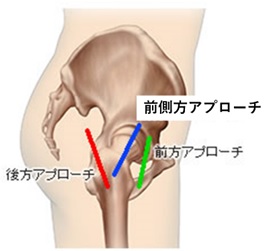
当院で行っている人工股関節置換術 (THA) について
手術アプローチの工夫
当院では2014年より最小侵襲手術 (MIS) である前側方アプローチを採用しています。 一般的な後方アプローチに比べ術後脱臼リスクが低く、正座やしゃがみ込みなど日常生活動作の制限は不要であるため患者さんにメリットが大きい手術方法です。 筋肉を温存するため侵襲が少なく、多くの方が約2週間程度で自宅退院可能です。 同アプローチは近年普及してきているものの、施行している施設はまだ限定的です。 現在、初回手術の患者さん、ほぼ全ての方に前側方アプローチで手術をしています。退院後は違和感や痛みを感じる場合がありますが、術後3~6ヶ月経過すると人工関節が入っているのを忘れることが多くなってきます。趣味の運動やスポーツについては術後3カ月以降、コンタクトスポーツなどの一部を除き、殆どのものを再開して頂いています。
抗血栓薬は原則全て継続
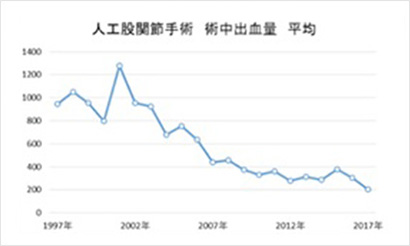
本手術の出血量は手術方法の向上に伴い減少傾向であり、現在9割程度の方が輸血不要となっています。 当院は総合病院であるという性質上、合併症をお持ちの方の手術が多いですが、下肢人工関節ではバイアスピリン、ワーファリン、NOACを含む抗血栓薬は原則すべて継続して手術しています。 出血量は臨床的に問題のない範囲の増加であり、休薬に伴う心血管イベントのリスクを下げ、ヘパリンブリッジによる入院期間延長を避けることができます。
文献 小久保吉恭 ほか:人工股関節全置換術の周術期に抗血栓薬の中止は必要か.整形外科72:1147-1149,2021
変形性膝関節症
変形性膝関節症とは
膝の軟骨が変性・摩耗し、歩行時の痛み等の症状が出現する疾患です。 高齢化に伴い、患者数は年々増加しています。治療方法は保存治療と手術療法があり、ここでは最も一般的な手術である人工膝関節全置換術についてご紹介します。
人工膝関節全置換術
摩耗した軟骨や骨を取り除き、その部分を金属やポリエチレンのインプラントで被い置き換え、安定した動きのある膝関節を再建する手術です。 痛みの原因になる部位を手術で取り除くため疼痛の改善に大きな効果があります。
手術の工夫
当院では手術の侵襲を小さくするため、筋腱組織への損傷を最小限に抑えることができるsubvastusアプローチを採用しています。 人工膝関節全置換術は一般的に大腿四頭筋を切開する方法 (medial parapatellarアプローチ、midvastusアプローチ) で行われますが、subvastusアプローチは大腿四頭筋を温存するため、片側膝の手術は約2週間、両膝の手術でも約3週間でほとんどの患者さんが自宅退院できています。
周術期管理の工夫
手術の痛みを軽くするために、手術終了前に関節周囲への鎮痛薬の注射や、複数の点滴や内服の鎮痛薬を組み合わせたプロトコールなどの術後鎮痛対策を行っております。 また、上述の筋肉を切らない方法を用い、関節内にトラネキサム酸の投与を行うなど、出血量の低減に努めております。 これにより抗血小板薬や抗凝固薬を内服している患者さんにも、内服を中断することなく手術を行うことができ、近年はほとんどの症例で輸血を使用せずに手術を行なっております。近隣の医療機関から多くの患者さんをご紹介いただき、手術件数は増加しております。 正確な診断と丁寧な説明を心がけており、上記の人工膝関節全置換術以外にも、病態に応じて人工膝関節単顆置換術や骨切り術等も行っております。
前十字靱帯損傷 半月板損傷
前十字靭帯損傷
前十字靱帯損傷は、スポーツ外傷としての頻度が高く、急な方向転換や着地動作の失敗、接触による膝の外反強制などによって受傷します。 不安定感があるまま放置しておくと新たに半月板損傷や軟骨損傷などの二次的な障害を生じます。 保存的治療では治癒は困難で、膝の不安定性や不安感が残存するため、手術的治療による再建術が一般的です。 手術は関節鏡を用いて大腿骨と脛骨に作製した骨孔に、自家腱 (膝屈筋腱または骨付き膝蓋腱) を通して移植する前十字靱帯再建術を行います。 移植する腱は、競技種目や患者さんと相談の上で選択します。 手術後にはリハビリテーションを行い、筋力の回復にもよりますが、術後8ヵ月での復帰を目指します。
半月板損傷
半月板は膝関節において荷重分散や衝撃吸収などの役割を果たしています。 半月板を損傷すると、膝を動かす際に痛みやひっかかりなどを感じたり、関節に水がたまることもあります。 損傷の状態によっては、放置すると関節軟骨を傷めることもあります。 症状が軽い場合は、大腿四頭筋の筋力トレーニングなどの保存治療を行いますが、保存療法で改善がない場合や、急に膝が動かなくなるロッキング症状をきたした場合などは手術を行います。 従来、関節鏡下切除術が行われてきましたが、術後の変形性膝関節症への進行などを防ぐため、当院ではできるだけ半月板を温存・修復する関節鏡下縫合術を行っています。
手
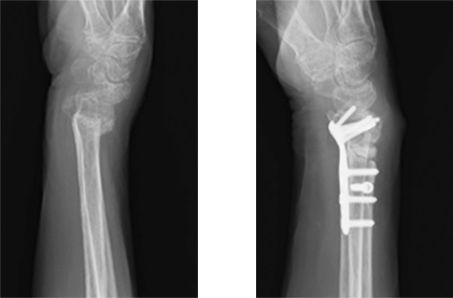
当科における手の外科手術件数
外傷・外傷後遺症
手の怪我は、早めの診断と治療方針が大切です。ここでは頻度の高い骨折を紹介します。
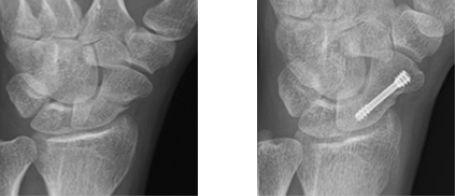
橈骨遠位端骨折
高齢者では転倒時に、青壮年の方ではスポーツや交通事故で受傷されます。 高齢者ではある程度変形したままでも生活に支障を残さないこともありますが、活動性の高い方ではなるべく変形を残さない治療法を選択します。 ずれた骨折を良い形に戻してプレートで固定する方法がスタンダードになっています。
橈骨遠位端骨折後変形治癒
ギプス治療後の変形が大きかったために、疼痛や可動域制限が残ることもあります。 変形癒合した骨を矯正骨切りして、プレートで再固定し、元に近い形に戻します。 骨欠損が生じた場合には、骨移植 (通常は自分の腸骨を利用します) を行ないます。
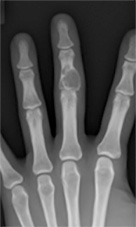
舟状骨骨折
診断と治療が難しい骨折です。早い段階での治療が開始できていなかった紹介例もありますが、 初期から適切な治療を行なったのもかかわらず、骨癒合しなかった症例も当科には紹介されてきます。 必要時には骨移植も併用してスクリュー固定します。
骨性マレット
突き指で生じる骨折です。指が伸びなかったり、関節が変形しているために紹介されます。 多くの場合、皮膚切開せずにワイヤーを用いて骨折を固定します。
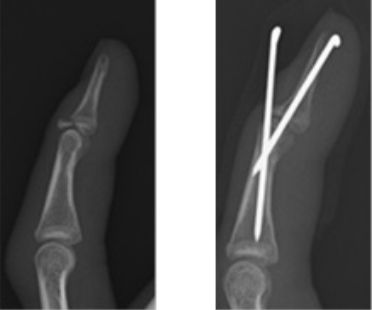
手根管症候群 肘部管症候群
患者さんは、指の夜間痛、しびれで受診されます。 重症例を除いて、当科では入院せず、局所麻酔で手術しています。
ばね指
紹介元でステロイド注射を施行されていても、トリアムシノロンアセトニドでない (と思われる) 場合には当院で再度注射することもあります。 再発を繰り返す場合には手術を行っています。
腱移行術
外傷、その他の原因 (神経麻痺) のために、手の機能に制限を残している患者さんには、腱移行術による機能再建を行なっています。
骨軟部腫瘍
当院では骨軟部腫瘍認定医が在籍し、希少である骨軟部腫瘍に対しても適切な診療を提供致します。
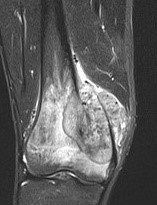
良性骨腫瘍
骨内にできる良性骨腫瘍は数十種類にも及び必ず手術が必要でありませんが、症例によっては病的骨折を来す可能性があり、適切な管理、治療が必要です。
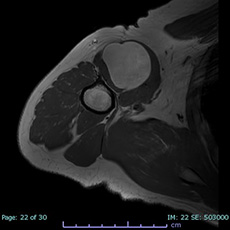
悪性骨腫瘍
骨肉腫に代表される悪性骨腫瘍は転移を起こす可能性があり、死の原因となります。早期に発見し、適切な治療(化学療法、放射線療法、手術療法など)を行うことで根治を目指すことができます。専門性が高い治療が必要な場合には大学病院やがんセンターと連携していくこともあります。
良性軟部腫瘍
脂肪腫や神経鞘腫に代表される良性軟部腫瘍は筋肉内や皮下内に発生します。症状や患者の状態にあわせて手術など適切な治療を行っていきます。
悪性軟部腫瘍
悪性軟部腫瘍は肉腫といわれ、全身の至る筋肉内、皮下内に発生します。疼痛を伴うことが少なく、大きくなって病院を受診される患者様も多くおられます。適切に治療することで根治を目指すことができます。専門性が高い治療が必要な場合には大学病院やがんセンターと連携していくこともあります。
スタッフ紹介
常勤医師数
13名
部長:原 慶宏 (はら のぶひろ)
専門領域
- 脊椎・脊髄外科
- 脊椎低侵襲手術
- 脊椎内視鏡手術
資格等
- 日本専門医機構認定整形外科専門医
- 日本整形外科学会脊椎脊髄医
- 日本整形外科学会指導者講習会受講
- 日本脊椎脊髄病学会脊椎脊髄外科指導医
- 小児運動器疾患指導管理医師セミナー受講
- がん診療に携わる医師に対する緩和ケア研修会修了
脊椎脊髄外科を専門とし、特に脊椎低侵襲手術や内視鏡手術に力を入れています。
腰椎椎間板ヘルニアに対しては主に内視鏡下髄核摘出術 (MED) を実施しており、術後の痛みが少なく、入院期間が短期間で済むメリットがあります。
また腰部脊柱管狭窄症に対しても内視鏡下椎弓切除術 (MEL) を実施できるケースもあり、同様に患者さんの負担を軽くすることが可能です。
脊椎圧迫骨折に対する新しい治療 (バルーンカイフォプラスティ:BKP) は低侵襲で痛みを速やかに改善する効果が期待できます。
脊椎の固定術が必要な脊椎すべり症などの疾患に対しても最小侵襲で実施できる手術 (MISt手術) を取り入れていますのでご相談ください。
もちろんこれらの低侵襲な手術の適応がない患者さんにおいても、従来通りの「安全かつ確実」な手術法を実施することで満足できる結果を得ることができます。手術は医師と患者さんとの「共同作業」であるとの信念のもと、術後もきちんとフォローアップする方針ですので、脊椎脊髄の病気にてお困りの方は、かかりつけ医からの紹介状をご持参の上、受診をお願いします。
副部長:中里 啓佑 (なかざと けいう)
専門領域
- 膝関節外科
資格等
- 日本整形外科学会専門医
- 日本人工関節学会認定医
- 日本体育協会 (スポーツドクター)
- 日本整形外科学会指導者講習会受講
- 小児運動器疾患指導管理医師セミナー受講
- がん診療に携わる医師に対する緩和ケア研修会修了
副部長:立花 直寛 (たちばな なおひろ)
専門領域
- 脊椎外科
資格等
- 日本整形外科学会専門医
- 日本脊椎脊髄病学会 脊椎脊髄外科指導医・専門医
- 日本整形外科学会 脊椎脊髄医
- 小児運動器疾患指導管理医師セミナー受講
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:游 敬 (ゆう けい)
専門領域
- 整形外科一般
- 脊椎脊髄外科
資格等
- 日本整形外科学会脊椎脊髄病医
- 日本専門医機構認定整形外科専門医
- 日本脊椎脊髄病学会脊椎脊髄外科専門医・指導医
- 日本障がい者スポーツ協会公認障がい者スポーツ医養成講習会修了
- 小児運動器疾患指導管理医師セミナー受講
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:石橋 祐貴 (いしばし ゆうき)
専門領域
- 整形外科
- 骨軟部腫瘍
- がん骨転移
資格等
- 日本整形外科学会整形外科専門医
- 日本整形外科学会運動器リハビリテーション医
- 日本整形外科学会骨・軟部腫瘍医
- 日本がん治療認定医機構がん治療認定医
医師:河原 洋 (かわはら よう)
専門領域
- 脊椎脊髄病
- 整形外科
資格等
- 日本整形外科学会専門医
- 日本整形外科学会 脊椎脊髄医
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:宇川 聖美 (うがわ さとみ)
専門領域
- 整形外科・膝関節外科
資格等
- 日本整形外科学会運動器リハビリテーション医
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:浅沼 雄貴 (あさぬま ゆうき)
資格等
- TOTAL NUTRITION THERAPY修了
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:楠 祐輔 (くすのき ゆうすけ)
専門領域
- 整形外科全般・股関節
資格等
- 日本整形外科学会整形外科専門医
医師:長谷部 奨 (はせべ しょう)
専門領域
- 整形外科
- 脊椎外科
資格等
- 日本専門医機構認定整形外科専門医
- がん診療に携わる医師等に対する緩和ケア研修会修了
医師:千賀 一世 (せんが いっせい)
専門領域
- 整形外科(外傷・股関節)
医師:井下 太朗 (いのした たろう)
医師:高橋 朋史 (たかはし ともし)
医師:葛 笑辰 (かつ しょうしん)
専門領域
- 整形外科
可能な検査・治療・器械について
検査
単純X線撮影、透視、CT (単純、造影) 、MRI・MRA (単純、造影) 、脊髄・椎間板・神経根造影・造影CT、関節造影、血管造影、骨密度測定 (DXA) 、RI (骨シンチグラフィーなど) 、超音波、電気生理学的検査 (筋電図、神経幹伝導試験、神経伝導速度測定など) 、穿刺 (関節、骨髄、脊椎、椎間板、腫瘤、膿瘍、CTガイド下など、治療も兼ねる) 、関節鏡、病理組織学的検査 (切開生検、針・吸引生検、関節鏡視下生検など) 、各種血液・尿検査 (骨代謝・骨粗鬆症関連・骨代謝マーカー、関節リウマチ関連・血清免疫学的検査、各種腫瘍マーカーなどを含む) 、コンパートメント圧測定、ドプラー (動脈拍動検知) など
治療
運動器 (骨、関節、筋・腱、靭帯、神経、血管、脊椎・脊髄など) 疾患・外傷全般にわたる手術療法と代表的手術療法:骨折に対する手術療法 (AO法などによる観血整復内固定術、骨折部を開けない閉鎖性髄内釘の多用や特殊プレート・スクリュー・ピン・ワイヤーなどを用いた小侵襲手術、人工骨頭、創外固定、など) 、脊椎・脊髄手術 (椎弓拡大・形成、前方・後方椎体間固定、後側方固定、インストゥルメンテーション、顕微鏡下髄核摘出、内視鏡下髄核摘出、顕微鏡下脊髄腫瘍切除術、顕微鏡下片側侵入両側浮上術、変形矯正など) 、関節鏡視下 (最小侵襲) 膝関節手術 (前十字靭帯再建術、半月板縫合・切除、滑膜切除、関節鼠摘出術など) 、関節鏡視下 (最小侵襲) 肩関節手術 (反復性肩関節脱臼、肩腱板損傷など) 、反復性膝蓋骨に対する関節形成・制動術、人工股・膝関節形成術、骨移植術、腱縫合・形成術、神経剥離・縫合・移植術、腱鞘切開術、手根管開放術
器械
MRI、CT (3次元CT、MPRを含む) 、DXA、RI、超音波装置、X線撮影装置、透視装置、電気生理学的検査機器、ドプラー、関節鏡、各種関節鏡視下手術用器械 (ベーパー、シェーバーなど) 、レーザー、手術用顕微鏡、ナヴィゲーション、脊髄電位モニター、CPM (持続的他動関節運動) マシーンなど
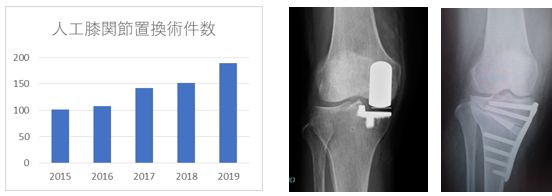
診療実績
| 2020年度 | 2021年度 | 2022年度 | 2023年度 | 2024年度 | |
| 全手術件数 | 1575 | 1722 | 1680 | 1578 | 1617 |
| 脊椎手術 | 504 | 520 | 480 | 437 | 398 |
| 人工関節 | 244 | 291 | 307 | 313 | 267 |
| 関節鏡 | 172 | 198 | 189 | 173 | 284 |
| 手の外科 | 142 | 130 | 99 | 112 | 101 |
| 大腿骨頚部骨折 | 120 | 109 | 126 | 130 | 127 |
| 骨折 (頚部骨折以外) | 261 | 252 | 307 | 298 | 422 |
※2020年4月~5月は新型コロナウイルス対策のため人工関節・関節鏡手術はすべて中止
臨床指標
当科の脊椎手術の安全性と質の指標
脊椎手術は感染症など放置すれば死亡する疾患に対する救命的意義のある場合もありますが、通常は生活の質を向上させるために行っており、早期の死亡は予期しておりません。
したがって、早期の死亡例は脊椎手術の安全性の指標になりうると考えられます。
一般的手術においては、術後1月以内の死亡が安全性の指標とされています。しかし、脊椎手術では術後感染や麻痺増悪などの合併症に起因しておこる弊害により1か月以上経過した後に死亡する場合もあります。
そこで救命的意義の少ない手術での一か月以内の死亡、手術に起因する合併症での一年以内の死亡は脊椎手術の安全性や質の指標となると考えられます。
手術は一度行えば、長期にわたり良好な状態が維持されることが理想です。患者にとって、再手術は避けたいものです。
疾患により、早期に複数回手術が必要な病態もあり、それは一連の治療ということになります。しかし、予定外の早期の手術は減らさねばなりません。
したがって予定外の早期の再手術率は脊椎手術の安全性や質の指標となると考えられます。
調査方法:一年以内の死亡、一年以内の再手術症例は病歴室の記録から病歴室担当者が抽出しました。
死亡例には当院を再受診せず死亡された症例は含まれておりません。調査が難しいためです。
一年以内の再手術症例は当科独自のデータベースと比較し欠落があった場合には追加しています。
当科医師が各症例のカルテを調査し、死亡と再手術の原因を抽出し分類しました。
早期死亡
| 2011年 | 2012年 | 2013年 | 2014年 | 2015年 | 2016年 | 2017年 | 2018年 | 2019年 | |
| A:全脊椎手術 | 316 | 303 | 373 | 444 | 452 | 518 | 531 | 478 | 559 |
| B:1年以内の死亡 | 2 | 3 | 6 | 3 | 4 | 2 | 3 | 7 | 0 |
| 死亡理由 | |||||||||
| C:転移の手術で元の癌や癌関連疾患の悪化 | 0 | 1 | 4 | 0 | 1 | 2 | 2 | 3 | 0 |
| D:術後感染やそれによる他疾患発症 | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 2 | 0 |
| E:感染の手術で元の感染症や併発症が悪化 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 1 | 0 |
| F:他臓器疾患のため | 2 | 2 | 1 | 2 | 3 | 0 | 1 | 1 | 0 |
| G:Bのうち1月以内の死亡 | 0 | 0 | 0 | 1 | 0 | 0 | 2 | 2 | 0 |
| H:手術に起因した1年以内の死亡と | 0 | 0 | 0 | 1 | 0 | 1 | 2 | 3 | 0 |
| 救命目的でない手術での1か月以内の死亡 | |||||||||
| 死亡の視点からの脊椎手術臨床指標:H/A (%) | 0 | 0 | 0 | 0.2 | 0 | 0.19 | 0.4 | 0.6 | 0 |
解説
術後1月以内の死亡は、
- 2014年:脊髄悪性リンパ腫疑い例の生倹を神経内科から依頼されて行い原病死
- 2017年:腰部脊柱管狭窄術後リハビリ中に心筋梗塞、脊椎転移術後28日目の原病死
- 2018年:10年前の手術の内固定具部位突出による褥瘡感染掻把後肺炎悪化、脊椎転移術後腎盂腎炎
手術に起因した合併症による死亡は、
- 2014年:他院で発症したSSI治療中抗菌薬アレルギーで間質性肺炎
- 2016年:SSI後の敗血症
- 2018年:SSI後の腎機能悪化、脳幹出血、SSI後の急性呼吸促拍症候群、脳梗塞
2011年から2018年における1年以内の死亡は30例 (30/3415=0.9%) で、そのうち癌脊椎転移による疼痛や麻痺を治しQOLを改善する目的の手術 (13例) 、予期せぬ他臓器疾患発生 (12例) によるものが多くを占めています。癌脊椎転移の手術でも予期せぬ他臓器疾患でも術後1月以内の死亡は避けるべきであろうと考えられます。SSIと関連し発症した疾患での死亡が4例 (1例は他院手術例ですが) であり生命予後の点からもSSIは防止せねばならない合併症であることがわかります。また、全身状態を十分考慮した手術適応の厳格化が必要です。
2018年には臨床指標の悪化がみられ、SSI防止と全身状態を考慮した手術適応が問題と判明し、2019年には術後死亡の観点からの臨床指標は改善しました。SSI=手術部位感染
早期再手術
| 2011年 | 2012年 | 2013年 | 2014年 | 2015年 | 2016年 | 2017年 | 2018年 | 2019年 | |
| 全脊椎手術 | 316 | 303 | 373 | 444 | 452 | 518 | 531 | 478 | 559 |
| ●1年以内再手術件数 | 29 | 23 | 30 | 45 | 43 | 57 | 46 | 32 | 69 |
| A:深部SSI | 2 | 6 | 7 | 5 | 9 | 12 | 10 | 3 | 7 |
| B:スクリュー位置不良、移植骨脱転などインプラント、固定の問題 | 2 | 1 | 1 | 5 | 5 | 4 | 4 | 5 | 7 |
| C:同部位、隣接の再発、拡大術後脊髄ヘルニア含む | 6 | 5 | 7 | 6 | 9 | 17 | 11 | 13 | 23 |
| D:術後血腫 | 4 | 1 | 0 | 6 | 2 | 1 | 1 | 3 | 7 |
| E:浅層SSI | 2 | 0 | 0 | 1 | 4 | 3 | 4 | 0 | 1 |
| F:SSIでない創の再縫合、髄液漏閉鎖含む | 2 | 3 | 0 | 1 | 3 | 3 | 5 | 4 | 3 |
| G:神経麻痺の原因追及の再手術 | 0 | 1 | 0 | 0 | 0 | 0 | 0 | 1 | 0 |
| H:レベル間違い | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 0 |
| I:他部位の手術 | 4 | 4 | 7 | 11 | 8 | 10 | 5 | 4 | 16 |
| J:外傷、予定前後や抜釘 | 6 | 0 | 3 | 3 | 0 | 2 | 5 | 1 | 3 |
| K:腫瘍再発 | 0 | 1 | 1 | 2 | 0 | 0 | 0 | 0 | 0 |
| L:感染性疾患での再手術 | 1 | 1 | 4 | 3 | 3 | 5 | 3 | 1 | 3 |
| M:SSIではない化膿性椎間板炎 | 0 | 0 | 0 | 1 | 0 | 0 | 0 | 0 | 0 |
| 1年以内の予定外再手術 (A~H) | 18 | 17 | 15 | 25 | 32 | 47 | 35 | 29 | 48 |
| 1年以内の予定外再手術発生率 (%) | 5.7 | 5.6 | 4 | 5.6 | 7.1 | 9.1 | 6.5 | 6.1 | 8.6 |
解説
再手術の原因は、上記のごとく様々です。深部SSI,スクリューなどの位置不良、同部位や近隣での再発、術後血腫、浅層SSI、創の再縫合、神経麻痺原因追及、などは予定外の再手術です。
一方、それ以下の項目の手術は想定される再手術と考えられます。
別部位の手術は首の手術後の腰の手術などのことで、2か所病気がある方は2度の手術になります。
外傷などでは入れた金属を抜く手術を行うことがあります。
また、病気によっては当初から2回以上の手術を予定していることもあります。
悪性腫瘍では適切な手術にもかかわらず早期に再発することがあります。
感染性疾患は一度の手術で治癒できないことが比較的よくあります。
したがって、これらの項目の再手術は安全性の指標とはせず、予定外の再手術と区別しました。
2015年、2016年での深部SSIや同部位、隣接での再発の増大は骨粗鬆症性椎体骨折に対する手術 (固定範囲が長く、早期に隣接椎体の骨折が多い) が増加したからと考えております。
2017年、2018年には手洗いの励行、などにより深部SSIは減少に転じました。しかし、2019年には深部SSIは増大の傾向にあり、同部位や隣接部位での再発が大幅に増加しました。
また、スクリューなどの問題も増加傾向です。このA,B,C項目が再手術の主たる原因であり、さらに徹底的な対策が求められます。
固定術の適応や範囲などの検討、骨粗鬆症症例に術前PTH製剤投与などを続ける予定です。
インプラントの位置などの問題による再手術を減らすには術中レントゲンの読影をさらに確実に行う必要があります。
腰部脊柱管狭窄症手術のフォロウアップ率
2年以上
| 2011年 | 2012年 | 2013年 | 2014年 | 2015年 | 2016年 | 2017年 | 2018年 | |
| フォロウアップ率 | 75.3 | 77.7 | 76.3 | 79.4 | 81.3 | 59.5 | 65.3 | 61.9 |
| 手術件数 | 130 | 148 | 173 | 199 | 193 | 237 | 199 | 194 |
腰部脊柱管狭窄症などの変性疾患に対する脊椎手術は術後に改善してもすぐに悪化するようでは良い手術とは言えません。
手術結果の評価には一般的には2年の経過観察が必要とされています。手術をした患者に対して、手術そのものだけでなく、術後も適切に経過を診ることが良い医療であると当科は考えております。
腰部脊柱管狭窄症 (当科手術データベースから狭窄、すべり、側弯や後弯を含む腰椎症例を選択) に対する手術は当科の脊椎手術のうち最多ですので、その2年以上のフォロウアップ率を調査し臨床指標としました。
フォロウアップ率は手術を受けた患者が手術後2年以上5年までの間に当科を再診している場合にカウントすると定義しました。これは医療情報管理室のデータベースから抽出しました。
2016年以降には低下していますが、再来患者を減らすという病院方針が影響していると考えられます。
しかし、1年半以上のフォロウアップ率 (1年11か月目の来院は2年以上には含まれませんが、ここに含まれます) には問題なく、今後はこの数値でも評価すべきと考えております。
また、術後の患者さんを当科だけでなくご紹介していただいた地域の先生方と連携してフォロウアップすることも重要です。
1.5年以上
| 2011年 | 2012年 | 2013年 | 2014年 | 2015年 | 2016年 | 2017年 | 2018年 | |
| フォロウアップ率 | 79.2 | 87.2 | 78 | 80.9 | 83.9 | 83.5 | 84.4 | 83.5 |
人工関節手術の臨床指標
術後合併症の発生率
術後肺塞栓症
| 2019年 | 2020年 | 2021年 | 2022年 | 2023年 | |
| 人工股関節 | 0.5% (1/184) | 0% | 0% | 0% | 0% |
| 人工膝関節 | 0% | 0% | 0% | 0% | 0% |
手術部位感染 (SSI)
| 2019年 | 2020年 | 2021年 | 2022年 | 2023年 | ||
| 人工股関節 | 表層感染 | 0% | 0% | 0.8%(1/118) | 0.6%(1/161) | 0% |
| 深部感染 | 0.5% (1/184) | 0.9% (1/114) | 0% | 0.6%(1/161) | 0% | |
| 人工膝関節 | 表層感染 | 0% | 0% | 0% | 0% | 0% |
| 深部感染 | 0% | 0% | 1.8% (3/166) | 1.4% (2/143) | 0% | |
人工股関節 術後脱臼
| 2019年 | 2020年 | 2021年 | 2022年 | 2023年 |
| 0.5% (1/184) | 1.8% (2/114) | 0% (0/118) | 0% (0/154) | 0% (0/155) |
解説
手術を受ける際にご説明したとおり,実際に起きる可能性としては低いのですが人工関節手術では上記合併症に注意する必要があります。 当科での発生率を記載しました。
文献 小久保吉恭 ほか:人工股関節手術における医療の質指標作成の試み.整形外科71:1045-1049,2020
入院期間と自宅への退院について
| 人工股関節 | 2019年 184例 |
2020年 114例 |
2021年 118例 |
2022年 154例 |
2023年 155例 |
|
| 75歳未満 | 入院期間 | 16±6日 | 15±5日 | 15±4日 | 13±3日 | 13±4日 |
| 自宅退院 | 92% | 97% | 99% | 100% | 99% | |
| (97/105) | (72/74) | (71/72) | (102/102) | (102/103) | ||
| 75歳以上 | 入院期間 | 17±8日 | 21±15日 | 15±4日 | 15±4日 | 14±3日 |
| 自宅退院 | 68% | 73% | 80% | 91% | 90% | |
| (54/79) | (29/40) | (35/46) | (49/54) | (47/52) | ||
| 人工膝関節 | 2019年 179例 |
2020年 124例 |
2021年 166例 |
2022年 143例 |
2023年 151例 |
|
| 75歳未満 | 入院期間 | 19±5日 | 17±5日 | 19±5日 | 17±4日 | 17±3日 |
| 自宅退院 | 91% | 100% | 100% | 99% | 94% | |
| (67/74) | (45/45) | (67/67) | (66/67) | (59/63) | ||
| 75歳以上 | 入院期間 | 20±5日 | 18±4日 | 20±4日 | 18±3日 | 18±4日 |
| 自宅退院 | 83% | 81% | 83% | 95% | 91% | |
| (87/105) | (64/79) | (80/96) | (72/76) | (80/88) | ||
解説
人工関節手術は関節の痛みを楽にする効果に優れています。痛みがなくなることで歩行や日常生活の改善が期待できます。 しかしながら,高齢者や術前にあまり歩くことのできなかった方では術後の回復に時間がかかることが分かっています1) 。 当科では近隣の医療施設と連携して術後のリハビリテーションに時間を要すると考えられる方には転院を調整しています。
文献 小久保吉恭 ほか:人工股関節全置換術後の入院期間と機能改善.整形外科73:846-848,2022
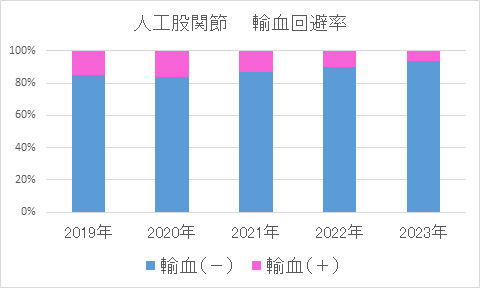
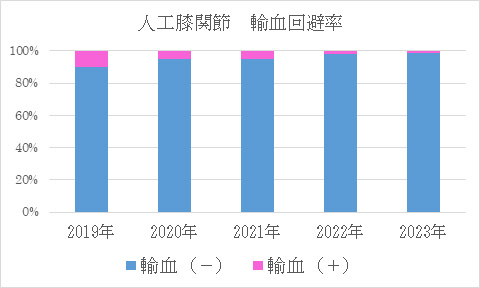
輸血について


※両側手術例、再置換術は除く
解説
人工関節手術は骨を削る手術なので手術中だけでなく,術後にも出血が続きます。 したがって手術を計画する際には輸血の可能性も考えて準備しています。 他人からの輸血を避けるための手段としては自己血輸血という方法もありますが,年齢やその方の状態によっては自己血を準備できないこともあります。 当科では器械の選択や手術手技を向上させることで術中出血が少なくなってきています。 今後もこれらの取り組みを続けることで他人の血液を輸血しないで済むように努めてまいります。
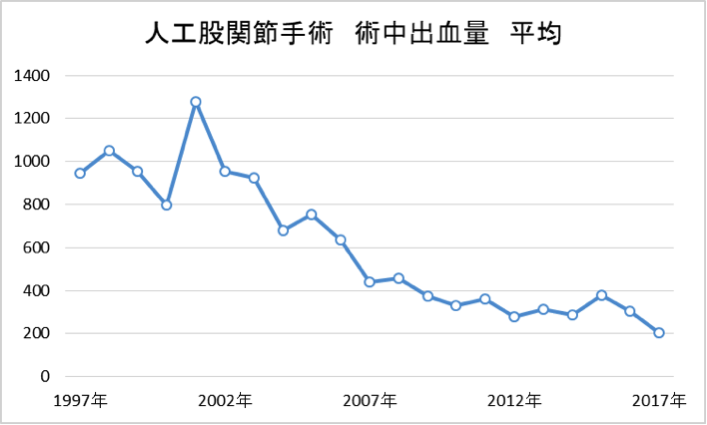
図1
文献…小久保吉恭ほか:人工股関節クリニカルパスのアウトカム評価,整形外科62:1197-1199,2011
骨折に対する31日以内の複数回手術
| 2019年 | 2020年 | 2021年 | 2022年 | 2023年 | |
| A:骨折手術 | 401 | 429 | 415 | 433 | 428 |
| B:二期的な手術 | 7 | 6 | 7 | 5 | 5 |
| C:感染性疾患の再手術 | 0 | 0 | 1 | 0 | 0 |
| D:他部位の手術 | 5 | 5 | 0 | 3 | 6 |
| E:再縫合 (浅層感染 含む) | 1 | 0 | 0 | 0 | 0 |
| F:手術部位感染 (深部) | 0 | 3 | 1 | 0 | 0 |
| G:内固定具の位置不良・再骨折 | 7 | 4 | 5 | 4 | 0 |
| 予定外の再手術 (E~G) | 8 | 7 | 6 | 4 | 0 |
| 予定外の再手術発生率 (%) | 2.0 | 1.6 | 1.4 | 0.9 | 0.0 |
※2019年は術後早期の転倒による再骨折3例あり
解説
骨折手術で31日以内の再手術症例を病歴室担当者が抽出しました。当科医師が各症例の診療録を調査し原因を抜き出しました。
骨折の治療では最初から二期的な手術を予定する場合や、開放骨折などの感染性疾患では複数回手術を行う場合があるのでこれらは予定された複数回手術に分類しました。
骨折治療においては粉砕骨折や高齢者の骨折などでは再骨折の可能性もありますが、一度の手術で良好な成績を得るのが理想であると考え、予定外再手術に分類しました。
文献 小久保吉恭 ほか:骨折手術における医療の質指標作成の試み.整形外科69:1343-1346,2018


