 外科・消化器外科
外科・消化器外科
- 診療科の紹介
- 可能な検査・治療・器械について
- スタッフ紹介
- 各がんの治療について
- 各がんの講演会動画集
- 診療実績
診療科の紹介

当院は2008年に「地域がん診療連携拠点病院」として認定されており、北多摩地域の消化管、肝胆膵のがん診療の中心的役割を果たしています。 また昭和52年に「救命救急センター」に指定されて以来救急医療の要として24時間体制で腹部救急疾患の治療に当たっております。
当科の年間手術件数は約1000件で、うち「胃がん」、「食道がん」、「大腸がん」、「肝・胆・膵がん」患者さんの手術が約35%を占めております。それぞれ「臓器別の専門チーム」がガイドラインや科学的根拠に基づいた治療を提供しております。他科のスタッフや専門職のスタッフとの連携を密に行っている事も当科の特徴であると自負しております。化学療法は主に通院で専用の治療室で落ち着いた雰囲気のもと腫瘍内科や専門スタッフと連携して行っております。
また「腹部救急疾患」についても力を入れており、手術件数の約25%を緊急手術が占めているのが現状です。時期を逸することなく全員で対応しております。
「低侵襲治療」としての腹腔鏡手術は1992年より開始し、胆石症に対する腹腔鏡下胆嚢摘出術はもちろんの事、胃切除、食道切除、大腸切除、虫垂切除、副腎摘出術など多くの手術で応用しております。開腹手術全体のうち約40%強を腹腔鏡下で行っております。また、2019年よりロボット支援下手術を主に直腸癌や胃癌に導入しています。
一方2006年より地域医療支援病院の認定を受けており、地域の先生方と一緒に継続性のある適切な医療を提供しております。例えば大腸がん・胃がんについて手術はもちろん、専門性の高い検査や治療は当院で行い、高血圧や糖尿病などといった基礎疾患の治療や日常の定期的な採血検査などは地域の先生にお願いしており、いわゆる二人主治医制による適切な診療を行っております。
当院が「食道外科専門医認定施設」となりました
この資格の認定条件は厳しく東京都内でも他に24施設、北多摩医療圏では他に1施設しかございません。当院では食道癌の胸腔鏡・腹腔鏡手術に力をいれております。食道癌の手術には栄養、リハビリテーションなどに関する様々な職種の方の協力が必須であり、当院では十分な体制を整えております。手術以外の経口内視鏡による治療、抗がん剤治療、放射線治療も充実しております。
食道癌、あるいはその疑いがあると言われた方は是非、当院へ予約をお取り頂き紹介状をお持ちの上、お越しください。
認定施設
- 日本外科学会認定医制度修練施設
- 日本外科学会専門医制度修練施設
- 日本消化器外科学会専門医修練施設
- 日本大腸肛門病学会認定施設
- 日本消化器内視鏡学会指導施設
- 日本肝胆膵外科学会高度技能専門医修練施設B
- 日本胆道学会認定指導施設
- 日本胃癌学会認定施設A
- 食道外科専門医認定施設
可能な検査・治療・器械について
検査
- 消化管造影検査 (上部消化管、下部消化管)
- 内視鏡検査 (上部消化管、下部消化管) 、超音波内視鏡検査
- 腹部超音波検査
- CT検査
- MRI検査
治療
- 一般外科、消化器外科領域の外科治療
- 鏡視下手術(腹腔鏡、胸腔鏡)
- ロボット支援手術
- 化学療法、化学放射線療法
スタッフ紹介
常勤医師数
12名
部長:井ノ口 幹人 (いのくち みきと)

専門領域
- 胃癌の手術 (腹腔鏡、ロボット支援下手術、胃癌の化学療法)
資格等
- 日本外科学会専門医・指導医
- 日本消化器外科学会専門医・指導医
- 日本内視鏡学会技術認定医(消化器・一般外科)
- 日本ロボット外科学会専門医(国内B級)
- 日本内視鏡外科学会 ロボット支援手術プロクター(消化器・一般外科)
- 日本内視鏡外科学会 評議員
- 日本胃癌学会 評議員
- がん診療に携わる医師に対する緩和ケア研修会修了
副部長:長野 裕人 (ながの ひろと)
専門領域
- 消化器外科
- 大腸外科
資格等
- 日本外科学会専門医
- 日本消化器内視鏡学会専門医
- 日本消化器外科学会指導医・専門医
- 日本消化器外科学会消化器がん外科治療認定医
- 日本内視鏡外科学会 技術認定医(消化器・一般外科)
- ダヴィンチシステムトレーニング認定証Console Surgeon da Vinci Xi
- 医療安全管理者養成研修修了
- 管理者・実務者セミナー受講
- 医療事故調査制度研修会受講
- 緩和ケアの基本教育に関する指導者研修会修了
- がん診療に携わる医師に対する緩和ケア研修会修了
副部長:増田 大機 (ますだ たいき)
専門領域
- 大腸がんの手術治療(ロボット手術・腹腔鏡手術)
- 炎症性腸疾患に対する手術治療
資格等
- 医学博士
- 日本外科学会外科専門医・指導医
- 日本消化器外科学会消化器外科専門医・指導医
- 日本消化管学会 胃腸科専門医・指導医
- 日本消化器内視鏡学会消化器内視鏡専門医・指導医
- 日本大腸肛門学会 大腸肛門病専門医・指導医
- 日本内視鏡外科学会技術認定医(消化器、一般外科)
- ダヴィンチシステムトレーニング認定証Console Surgeon daVinci
- 日本内視鏡外科学会 ロボット支援手術プロクター(消化器・一般外科)
- 日本ロボット外科学会専門医(Robo-Doc Pilot 国内A級)
- 日本消化器病学会認定消化器病専門医
- 日本肝臓学会認定 肝臓専門医・指導医
- 日本腹部救急学会認定医・教育医
- 日本がん治療認定医機構がん治療認定医
- 日本消化器外科学会消化器がん外科治療認定医
- ICD制度協議会インフェクションコントロールドクター(ICD)
- 日本外科感染症学会外科周術期感染管理認定医・教育医
- 日本大腸肛門病学会評議員
- 日本臨床外科学会評議員
- 日本内視鏡外科学会評議員
- Molecular and Clinical Oncology:Editorial Board
- Medicine International:Editorial Board
- 日本乳がん検診制度管理中央機構 マンモグラフィ読影認定医
- 内痔核四段階注射法(ALTA療法)実施医
- 臨床研修医指導者講習会修了
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:吉野 潤 (よしの じゅん)
専門領域
- 肝胆膵外科
資格等
- 日本外科学会外科専門医
- 日本消化器外科学会消化器外科専門医
- 日本肝胆膵外科学会肝胆膵外科高度技能専門医
- 日本消化器外科学会消化器がん外科治療認定医
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:山口 和哉 (やまぐち かずや)
専門領域
- 消化器外科
- 食道外科、胃外科
- 鼠径ヘルニア、腹壁ヘルニア
資格等
- 日本外科学会外科専門医
- 日本消化器外科学会消化器外科専門医
- 日本消化器外科学会消化器がん外科治療認定医
- 日本食道学会食道外科専門医
- 日本食道学会食道科認定医
- 日本気管食道科学会専門医(外科食道系)
- 日本消化器病学会認定消化器病専門医
- 日本消化器内視鏡学会消化器内視鏡専門医
- 日本内視鏡外科学会 技術認定医(消化器・一般外科)
- ダヴィンチシステムトレーニング認定証Console Surgeon da Vinci Xi
- 日本食道学会評議員
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:廣瀬 俊太郎 (ひろせ しゅんたろう)
専門領域
- 肝胆膵外科
資格
- 日本外科学会専門医
- 日本消化器外科学会消化器外科専門医
- 日本消化器外科学会消化器がん外科治療認定医
- ダヴィンチシステムトレーニング認定証Console Surgeon da Vinci Xi
医師:新井 聡大 (あらい そうだい)
専門領域
- 消化器外科
- 大腸外科
資格
- 医学博士
- 日本専門医機構認定外科専門医
- 日本消化器外科学会消化器外科専門医
- 日本消化器外科学会消化器がん外科治療認定医
- 日本内視鏡外科学会 技術認定医(消化器・一般外科)
- 日本消化器病学会消化器病専門医
- 日本消化器内視鏡学会消化器内視鏡専門医
- 日本大腸肛門学会 大腸肛門病専門医
- ダヴィンチシステムトレーニング認定証Console Surgeon daVinci
- 日本ロボット外科学会専門医(Robo-Doc Pilot 国内B級)
- 日本内視鏡外科学会 ロボット支援手術プロクター(消化器・一般外科)
- 日本がん治療認定医機構がん治療認定医
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:大和 美寿々 (やまと みすず)
専門領域
- 消化器外科
資格
- 日本専門医機構認定外科専門医
- 日本消化器外科学会消化器外科専門医
- 日本消化器外科学会消化器がん外科治療認定医
- 日本救急医学会・日本外傷学会・日本外傷診療研究機構JATECコース修了
- ダヴィンチシステムトレーニング認定証Console Surgeon da Vinci Xi
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:金田 亮 (かねだ りょう)
資格
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:朝田 泰地 (あさだ たいち)
医師:鵜梶 真衣 (うかじ まい)
医師:今井 光 (いまい ひかり)
医師:金城 宏武 (きんじょう こうたつ)
資格
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:鈴木 碧 (すずき あおい)
各がんの治療について
・胃がんの治療・食道がんの治療
・大腸がんの治療
・膵がんの治療
胃がんの手術について
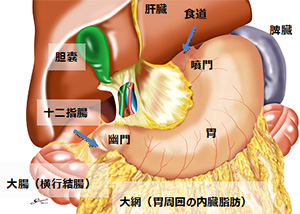
1. 胃がんについて
入り口を噴門、出口を幽門といいます。胃の働きは、食物を貯めて消化することです。
2) 胃がんの進行
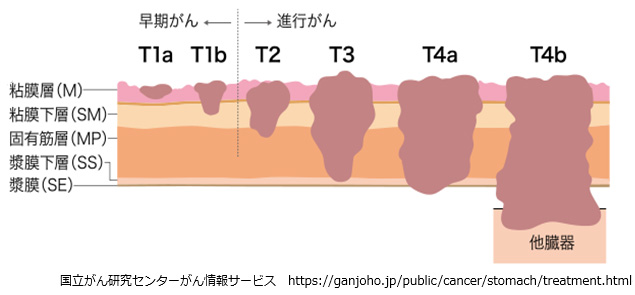
胃の壁は通常は5~7mmの厚さですが5層に分かれ、下記のようになっています。粘膜下層(SM)までのものを早期がん、固有筋層(MP)より深く進展したものを進行がんと言います。胃がんが大きくなると、食物が通らなくなり嘔吐などの症状が出現します。また、がんから出血して便が黒くなったり、貧血の症状で立ちくらみなどが出たりします。
がんが他の臓器にちらばってしまうことが転移です。リンパ節、肝臓、肺、腹膜播種(お腹の全体にがんが散らばった状態)などの転移があります。しかし術前のCTなどの検査でも小さな転移はわかりません。遠隔転移とは胃から遠く離れた臓器への転移のことで、手術でとれないことが多いです。
3) がんの進行度(ステージ)
次の図のようにがんの進行度(ステージ)を4段階に分けます。
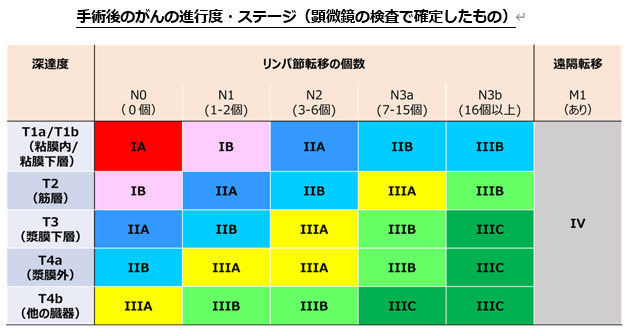
手術前のがんの進行度・ステージ(おおまかな予想であり、手術して顕微鏡の検査で確定します)
| がんの深さ | リンパ節転移なし | リンパ節転移あり |
| 粘膜層から筋層まで | I | IIA |
| 漿膜下層・漿膜 | IIB | III |
| 隣の臓器への浸潤 | IVA | |
| 遠隔転移 | IVB | |
ステージIVでは、がんの完全な切除が困難
最終的な進行度は、手術で切除した胃やリンパ節を顕微鏡でくわしく調べて決定します。結果が出るまで術後約2-3週間かかります。
2. 手術方法
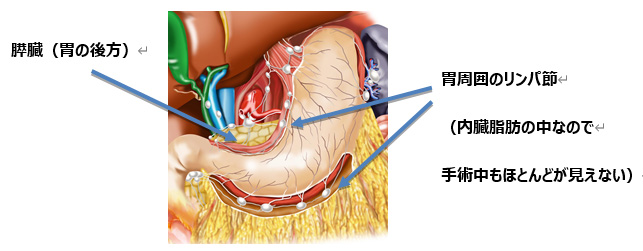
粘膜下層より進展したがんはリンパ節転移を起こす可能性があり、手術の対象となります。粘膜内がんの多くは内視鏡切除が可能ですが、手術の対象になるものもあります。手術の内容は胃がんの本体(原発巣)と、リンパ節が含まれる胃や膵臓の周りの内臓脂肪を取り除くこと(リンパ節郭清)です。
おもな胃の手術には、胃全摘、幽門側胃切除(下2/3~4/5の切除)、幽門輪温存手術、噴門側胃切除(上1/2~1/3の切除)があります。ひどく進行したがんでは脾臓、あるいは膵臓や大腸の一部などを切除することがあります。胆石などを合併している方では胆嚢をとることもあります。
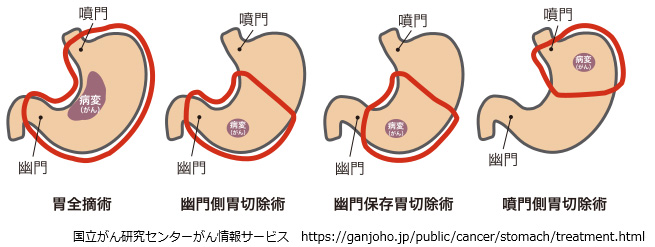
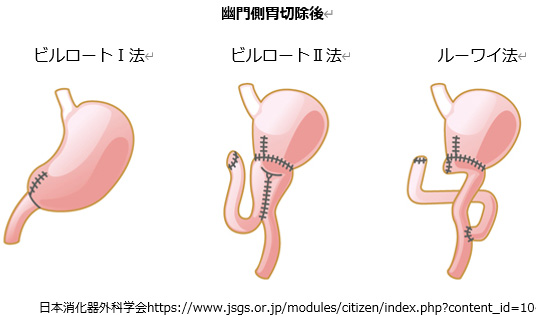
胃の切除後に食物や消化液の通り道を作るために、食道や残胃、小腸をつなぎ合わせます(再建)。
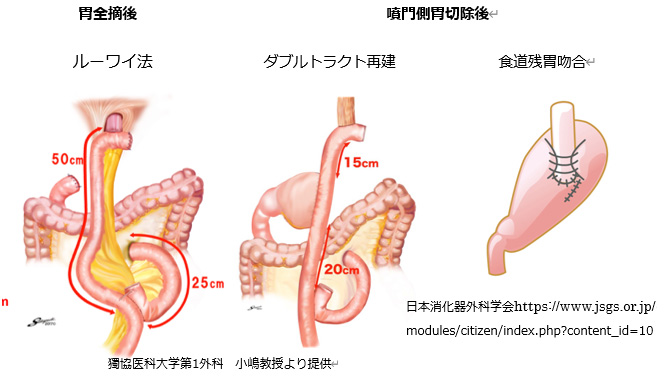
手術中に、がんの広がり具合やお腹の中の状況、また全身状態などによって、手術の内容を変更したり、他の術式を追加することがあります。
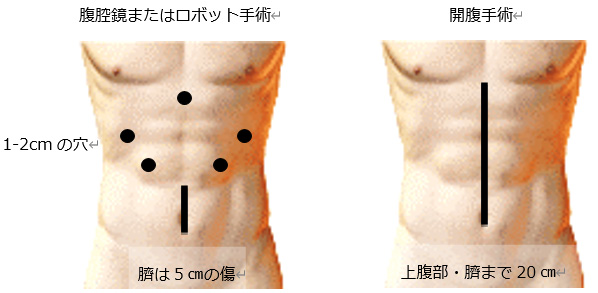
手術の方法については、開腹手術、腹腔鏡下手術、ロボット支援下手術があります。がんが食道に進展している場合などには、開胸手術を追加することもあります。ただし腹腔鏡やロボット手術が困難な場合には途中で開腹手術に変更します。
3. 手術により期待される効果
手術後の顕微鏡検査でがんの進行度が正確にわかる(術後約2-3週間)ので、再発率や今後の治療方針が決まります。手術でがんがとりきれていても、検査でわからないようながん細胞が胃から離れたところに広がっていて、術後に大きくなり再発することがあります。ステージⅡ以上では原則、術後の再発を抑える抗がん剤治療が必要になります。
4. 予測される治療期間と手術費用
術後の経過は1日目から水分摂取、3-4日目より食事開始となります。食事は術後1ヶ月くらいまではお粥程度の食事で、退院前に栄養士からの栄養指導を受けて頂きます。入院期間は順調なら術後から約7~10日です。併存する病気や合併症により入院期間は延長することがあります。
健康保険の適応になりますが、手術を含む入院にかかる費用は個々の患者さんで差があります。また、合併症などで入院期間が延びる場合の入院費用も各自の健康保険でお支払いいただくことになりますが、患者さんの状況に応じて上限が法的に決まっております。
日本胃癌学会の認定施設となりました
2023年1月に日本胃癌学会の認定施設Aを取得しました。
全国で127施設が認定されています。
当院の胃手術の実績
| 年 | 2020 | 2021 | 2022 | 2023 | 2024 |
| 胃手術総数 | 83 | 87 | 60 | 65 | 67 |
| 胃がん手術数 | 77 | 81 | 52 | 54 | 61 |
| 胃がん切除数 | 72 | 77 | 50 | 49 | 51 |
| ロボット手術数 | 14 | 33 | 26 | 36 | 29 |
当院のロボット胃切除術の実績
ロボット手術は下記の図のように全身麻酔下に二酸化炭素を注入して腹部を膨張させて行います。腹腔鏡と同様ですが、手術用の道具をロボットのアームに持たせて行い、術者がコンソールという機器を用いて操作します。
2019年8月からダヴィンチXiというロボットを用いて開始しました。2024年までに計145例に施行しました。内訳は幽門側胃切除術が95例、より難しい噴門側胃切除術が30例、胃全摘が18例、その他2例でした。
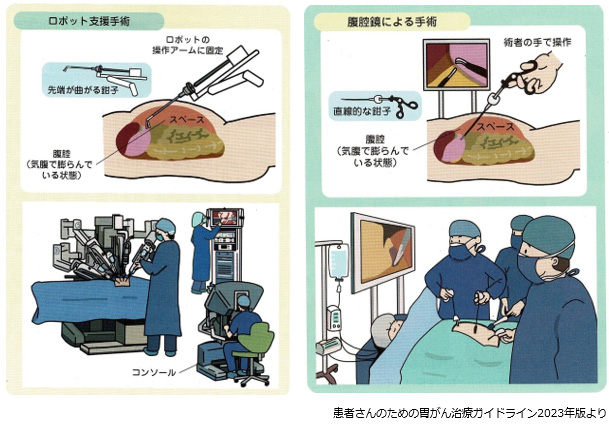
食道がんの治療について
1.ステージ別の食道がん治療の概要
食道がんはリンパ節転移を起こしやすく、発見された時点で既にリンパ節転移を認めることがしばしばあります。
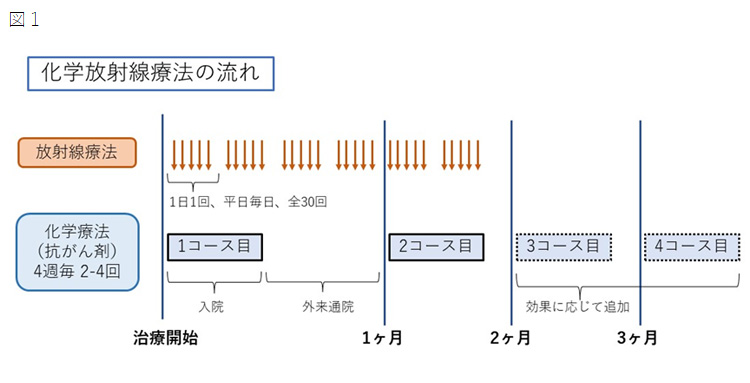
リンパ節転移がないステージ0かIの場合には、内視鏡治療や手術、抗がん剤と放射線治療を同時に行う化学放射線療法が適応となります。
リンパ節転移が疑われる場合にはステージIIもしくはIIIとなり、手術前に抗がん剤治療を行い(術前化学療法)、その後に手術を行う方法が第一選択となります(図1、2)。全身状態として手術ができない方、もしくは手術を希望されない方には化学放射線療法(図3)も選択できます。
食道がんが進行して周囲の臓器へ浸潤している場合はステージIVAとなり、化学放射線療法が適応となります。ただし化学療法がよく効いてがんが縮小した場合には手術が可能となることがあります。
肺や肝臓、遠くのリンパ節に転移がある場合はステージIVBとなります。この場合はがんを根治することは難しく、基本的には抗がん剤でがんの進行を抑えていくことが目標となります。
同じステージでもがんの状態や患者様の全身状態、ご希望により適切な治療を選択していく必要があります。
図1 食道がんの主な手術 胸腔鏡/ロボット支援下・腹腔鏡下食道亜全摘、胃管再建術
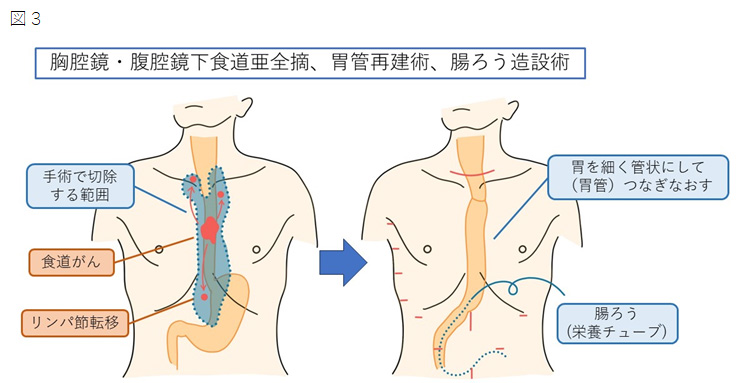
図2 術前化学療法~手術の流れ(ステージII、IIIの食道がん)
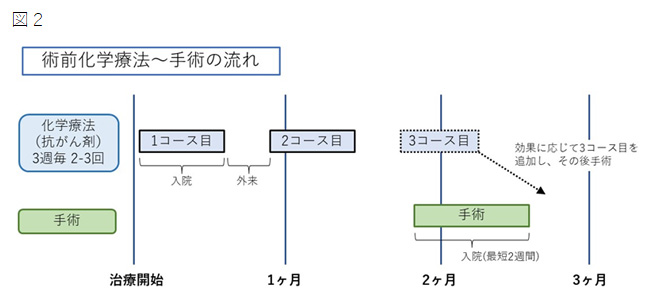
図3 化学放射線療法の流れ(ステージI~IVAの食道がん)
2.食道がんの手術について
食道がんのリンパ節転移は、頸部、胸部、腹部の広い範囲に及びます。そのため、手術ではその範囲を含めた切除が必要となり、食道がん手術の多くで食道を7割ほどを切除する「亜全摘」を行います。再建では切除した食道の代わりに胃を細くして持ち上げ、残った食道とつなぐ「胃管再建術」を行います。手術後もご飯を食べられますが、数か月間はどうしても食事量が減少するため、食事に加えて経腸栄養による補給が必要になります。この経腸栄養を手術後にご自宅でも行うことで早期退院が可能となり、当院では手術後2週間での退院を目標としております。
以前は食道がん手術と言えば「右開胸、開腹」といって、右胸とお腹に大きな傷を作り実際に手を入れて手術を行う方法が主流でした。しかしその分手術後は傷の痛みが強くリハビリも大変でした。当院では、「胸腔鏡(ロボット支援下)」および「腹腔鏡」を用いて、最小限の小さな傷で手術を行っております。そのため手術翌日から歩くことが可能で、患者様と協力しながら積極的なリハビリを行い合併症を減らす工夫をしております。
食道がん手術は決して簡単な手術ではなく、手術後の生活にも大きく影響しますが、食道外科専門医を筆頭に慣れた外科チーム、慣れたスタッフによって最大限サポートさせていただきます。
3.ロボット支援下手術を導入しました
近年、胃がんや大腸がんではda Vinci®などのロボットのサポートを利用した手術が広まっています。ロボットには、手首を使った精細で自在な手術操作、手振れを打ち消す機能、いい位置のまま固定できる助手代わりの腕、高精細なカメラなど多くのメリットがあります。詳細については本サイトの胃がんや大腸がんのページにも記載されております。
当院でも2024年5月から食道がん手術にもロボット支援下手術を導入しました。さらに正確で、患者様に負担の少ない食道がん手術を目指しております。
4.手術前の化学療法について
胃がんや大腸がんでは、ステージに応じて再発リスクを下げるために手術後に抗がん剤(化学療法)を行うことがあります。
ただし食道がんの場合は、過去の研究から「手術前に」抗がん剤を行うことが有効であることがわかりました。少しでもがんを小さくし、また微小な転移を抑え込み、その上で手術でしっかりとがんを取り除きます。
抗がん剤と一口に言っても、食道がんや大腸がん、乳がん、白血病などで効果のある抗がん剤はそれぞれ異なります。食道がんには「5-FU」と「シスプラチン」という2種類の点滴抗がん剤が有効とされ以前から使用されていますが、さらに近年ではそれに「ドセタキセル」を加えた3剤併用療法(DCF療法)の有効性が示されました。
一方でDCF療法はしばしば強い副作用を伴い、日本食道学会からも「使用を強く推奨する」が「有害反応を熟知し、その予防や対応を十分に経験している施設での治療が推奨される」とされています。
当院では多くの施行経験があり、適切な副作用対策を行うことで安全にこの抗がん剤を行っております。
5.ご紹介いただいた患者様への経鼻内視鏡による精査について
食道がんの原因のほとんどが酒とタバコです。それらにより食道から咽頭・喉頭まで広がる扁平上皮という粘膜全体がダメージを負い、その結果がん化するとされています。
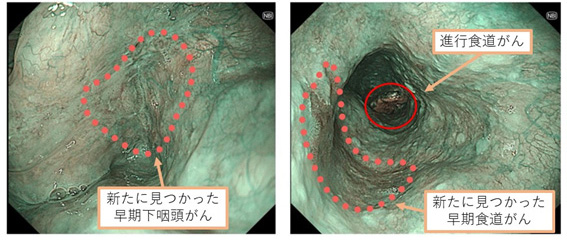
そのため食道がんは、ほかの消化器がんと異なり、発見時にしばしばがんが複数あることがあります。それは「転移」ではなく「多発」といい、あくまで食道がんや咽頭がんがそれぞれ別個に同じ時期にがん化して発生します。
当院では初診時に鼻から挿入する高精細な細い内視鏡を用いて、のどから食道、胃まで全て詳細に観察します。検査中に患者様に協力いただくことで通常の内視鏡では見えづらい箇所も確認します(図4)。するとしばしばご紹介いただいた病変以外にも早期がんが見つかることがあり(図5)、それらを含めた治療方針をご適切に提案しております。
図4 経鼻内視鏡を用いた咽頭観察(Valsalva法)
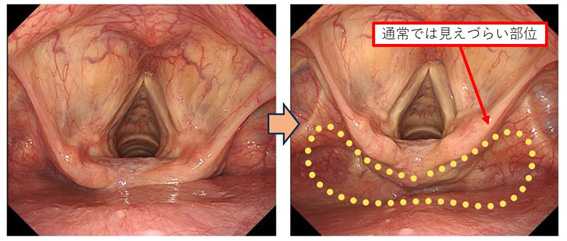
図5 見つけづらい早期がん
6.当院は「食道外科専門医認定施設」です
食道外科専門医認定施設とは、食道外科専門医の修練を行うことが認められた施設のことです。つまり、しっかりした食道がん手術ができる、その指導ができるレベルの施設の証となります。「食道外科専門医の常勤医がいる」「一定の手術数」などの厳しい条件が必要で、全国で140施設のみ、東京都に25施設、北多摩医療圏では他に1施設しかございません(図6)。
この「食道外科専門医認定施設」は非認定施設に比べて手術の短期成績(術後の合併症が少ない)・長期成績(再発が少ない)が有意に良いことが示されています。
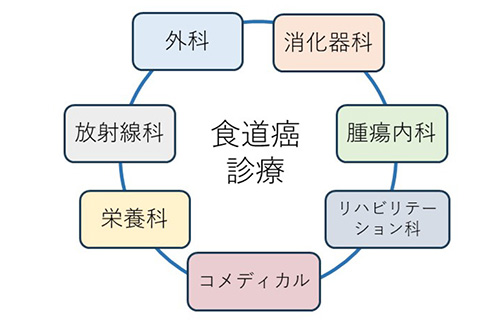
食道がんの手術には栄養、リハビリテーションなどに関する様々な職種の方の協力が必須であり、当院では十分な体制を整えております。消化器内科、腫瘍内科、放射線科とも連携し、手術以外の内視鏡治療、抗がん剤治療、放射線治療も充実しております(図7)。
食道癌、あるいはその疑いがあると言われた方は是非、当院へ予約をお取り頂き紹介状をお持ちの上、お越しください。
(文責:山口和哉)
図6 東京都にある食道外科専門医認定施設(全25施設)
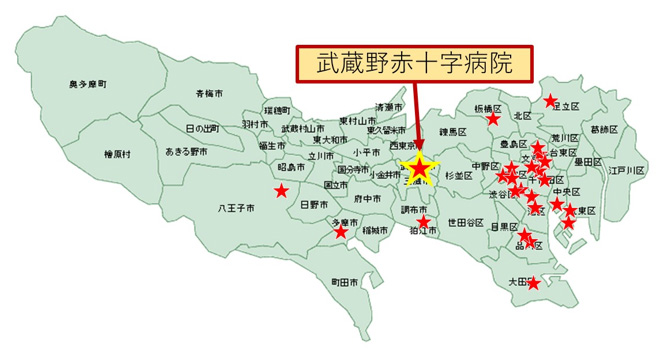
図7 食道がん診療に必要な多職種とのチームワーク
大腸がんの治療について
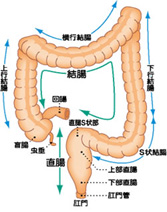
大腸は長さ1.5mほどの臓器で、結腸(盲腸、上行結腸、横行結腸、下行結腸、S状結腸)と直腸に分けられます。大腸がんとは、大腸に発生したがんのことを言います。大腸がんのうち、60%は結腸に発生し(結腸がん)、40%は直腸に発生します(直腸がん)。
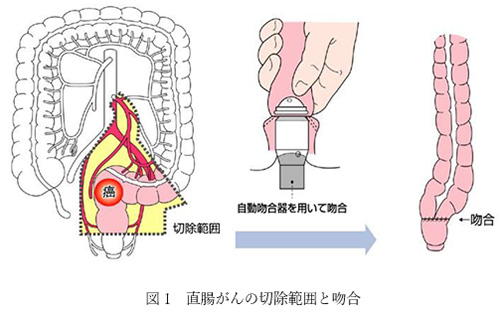
大腸がんの治療は、肉眼的にとらえることのできる病巣をすべて手術で切除する根治手術(こんちしゅじゅつ)が基本となります。根治手術ができれば予後が期待できるがんです。根治手術では、腫瘍を含む腸と、転移する可能性があるリンパ節を切除します。その後、残りの腸と腸をつなぎ合わせ(吻合)、便が通るようにします。下(図1)に直腸がんの切除、吻合の例をお示しします。
大腸がんの腹腔鏡手術
前述の通り、大腸がん治療の基本となるのは手術です。近年、体に負担の少ない腹腔鏡手術が大腸がん手術の主流になってきており、当院では大腸がんと診断された患者さんの約8割の方に“腹腔鏡手術”(または“ロボット手術”)を受けていただいております。(お体の状態から判断し、どうしても“開腹手術”を選択せざるを得ない患者さんもいます)
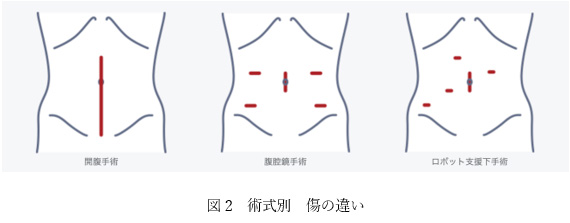
従来の開腹手術と比較すると、腹腔鏡手術は傷が小さく痛みが軽度で、手術後の回復が早い、手術中の出血量が少ないなどの利点があります(図2)。
一方で、腹腔鏡手術は開腹手術と比べると難易度の高い手術です。術者が用いる手術道具は真っ直ぐな棒状の器械なため、特に直腸がんを摘出する際の骨盤の奥深くでは、思い通りの角度で組織を剥離できないこともしばしばあります。そのため、術後の「排尿機能障害」、「排便機能障害」、「“がん”の局所再発」などが以前より問題とされてきました。
大腸がんのロボット手術
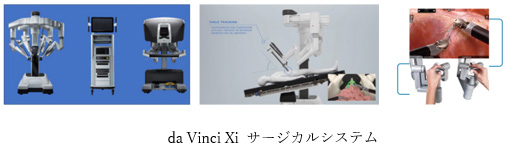
上述のような腹腔鏡手術の弱点を改善すべく登場したのがロボット手術です。ロボット手術では、肉眼で見るのと同様に奥行きのある3次元ハイビジョンモニターを見ながら手術することが可能になります。手術に使う器械(鉗子(かんし))も実際の人間の手の動きを模倣(もほう)した多関節(たかんせつ)を持った鉗子であり、人間の手以上の自由で繊細な動きが可能になります。
特に直腸がんの手術では、狭い骨盤の奥深くにある“がん”を確実に切除することはもちろんのこと、「肛門の温存」や「肛門機能の温存」、「排尿・性機能の温存」も重要な課題となります。直腸がん手術ではそれらの点でロボット手術が非常に有用であると報告されています。
2018年に直腸がんに対するロボット手術が本邦で保険収載され、当院では2019年にda Vinci Xi Surgical System導入しました。現在では直腸がんと診断された患者さんのほぼ全員にロボット手術を受けていただき、良好な術後経過を辿っていただいております。
さらに結腸がんに対しても2022年度よりロボット手術が保険収載を受け、現在ではすべての大腸がん患者さんにロボット手術を受けていただくことが可能となりました。
ロボット手術は腹腔鏡と同じように傷はとても小さく、痛みは軽度です。手術から1週間程度で退院が可能になり、手術後の痛みが極めて少ないことから、例えば退院日の翌日からお仕事に復帰していただくことも可能です。
当院の大腸診療チームの特色
当院の大腸診療チームでは、大腸がんを始め、各種大腸疾患の豊富な治療経験に基づいて、それぞれの患者さんの病状を総合的に判断し、その患者さんに最も適した治療を提供いたします。特に大腸がん治療においては、「根治」「機能温存」「痛みと創の極小化」を治療の三本柱とし、早期がんだけでなく進行がんに対しても腹腔鏡手術、ロボット手術を提供しております。
腹腔鏡手術に関しては日本内視鏡学会認定の技術認定医が4名、ロボット手術に関しては同学会認定のロボット手術プロクター(学会認定指導医)が2名在籍しております。大腸がん手術を安全に執刀するスタッフの充実を図り、安心・安全でかつ高度な治療を皆様にご提供いたします。
(文責 増田大機)
膵がんの治療について
膵がんと糖尿病の関係、手術やその後の生活ついて
膵がんは部位別死亡率 (2016年) で男性5位、女性3位、また5年間で20%程 (2007~2017年) 増加している、羅患率と死亡率がほぼ一致する難治性がんの代表です。 60~70代と、まだ社会で活躍している世代の疾患ですが、早期発見でき、根治切除できれば予後が期待できるがんです。 黄疸や腹痛で発見されることがありますが、最近では糖尿病を契機に発見されるケースが増え注目されています。 膵癌のハイリスクグループに家族性、遺伝性リスクがありますが、糖尿病では1.94倍の発がんリスクがあります。 特に2~3年以内に糖尿病を発症、または長期に糖尿病通院中に急に増悪した方に、膵癌が発見されることがあります。 糖尿病で通院中、急に悪くなった場合や、健診などで初めて糖尿病を指摘されたら、迷わずにお近くのかかりつけ医を受診・相談して下さい。 特に膵がんにともなう糖尿病では、発症の前より体重減少を認めることがあります。 体重減少、糖尿病は膵がんの早期発見の重要なキーワードとなります。
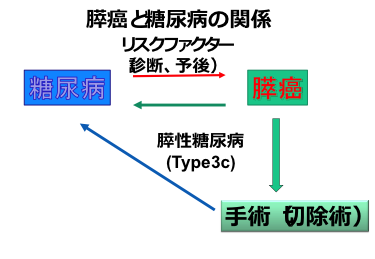
お近くの医院、病院、かかりつけ医にて膵がんを疑う診断を受けた際には、専門医療機関への受診を強くお勧めします。
膵がん以外に良性膵腫瘍、膵がんになりうる可能性のある膵のう胞性腫瘍 (MCN、IPMN) 、神経内分泌腫瘍、転移性膵がんなどと鑑別および適切な対応が必要です。
当院では個別に疾患に合わせて、丁寧にご説明の上で、ご希望に沿った治療法を一緒に相談させていただきます。
膵がんの存在部位により手術法は大きく2種類あります。膵頭部がんでは、膵頭十二指腸切除術を選択します。
膵頭部、総肝管までの胆管・胆嚢、十二指腸~小腸、胃の一部を切除して、それぞれ吻合して再建します。
膵管はとても強い消化液 (でんぷん、たんぱく質、脂質すべてを消化する) を通す管であり、それを切離・吻合するため、
縫合不全 (膵液瘻) の危険性はあり、致命的となる場合もあります。世界中で膵液瘻ゼロを目指して工夫をしており、かなり良好な成績となってきていますが、
重篤な合併症であるため、さらなる改善を進めてまいります。
当院では術翌日より早期離床および経腸栄養管理を開始して、食事摂取が安定して日常生活に復帰する準備ができ、自信がもてれば退院していただいています。
現在は術後2週間程度の入院期間となっています。
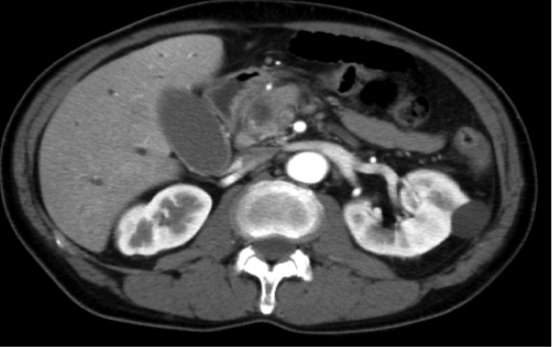
※膵頭部にある約2cmの膵がんに対して、亜全胃温存膵頭十二指腸切除術を施行しました。
術後19日で軽快退院され、補助化学療法を行いながら日常生活に復帰しています。
膵体尾部がんでは、膵体尾部切除術、脾臓摘出術を選択します。
膵体部で膵臓を離断するため、縫合不全 (膵液瘻) の危険性はありますが、膵液が活性化することが少ないため、重篤化は少ないです。
こちらも食事摂取が安定して日常生活に復帰する準備ができ、自信が持てれば退院していただいています。
現在は術後1週間程度の入院期間となっています。脾臓摘出すると脾摘後肺炎にかかる危険が約5%にあります。
大変重篤な肺炎で多臓器不全に陥り死亡率は50~75%と言われています。
そのため、当院では可能な限り手術2週間前までに肺炎球菌ワクチン接種をして頂いています。
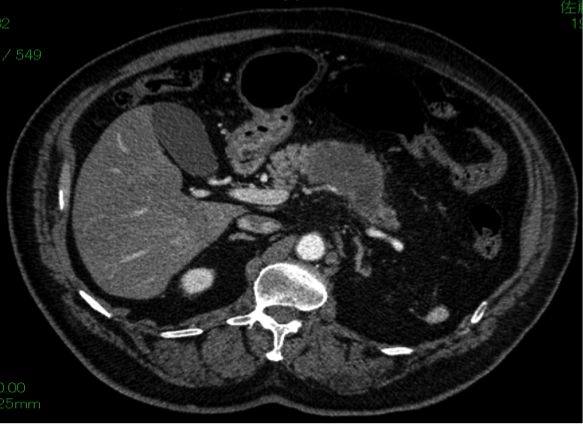
※膵体尾部にある約7cmの膵がんに対して、膵体尾部切除術を施行しました。合併症なく術後12日で軽快退院され、補助化学療法を行いながら日常生活に復帰しています。
手術後の経過ですが、膵がんは再発率の高いがんですので定期的外来通院していただき、再発の有無をチェックしていきます。
月1回腫瘍マーカーの採血、3-4か月ごとに造影CT検査を予定します。食生活や日常生活には個人差はありますが、1~3か月程で手術前の状態に回復しますので、「病気なので…、病人だから…」などと後ろ向きに考えずに、積極的に日常生活へ復帰していただくことを大切に考えています。
膵がんの手術後の予後については、個人差や病期などにより差はありますが、胃がんや大腸がんと比較すると、まだまだ満足にできるものではありません。
しかし、最近では術後補助化学療法により予後は倍以上改善することが分かり、ガイドラインでも推奨されています。
抗がん剤 (S1) の内服治療ですが、病状やお元気具合に合わせて行うもので、強制するものではありませんので、外来にてメリットと副作用の説明いたしますので、ご理解・納得された方には通院しながら行ないます。
糖尿病の術後経過ですが、膵がんで特に 膵管閉塞所見の強く、短期間で糖尿病を発症した方は、糖尿病が改善する方もいます。
膵がん自体が糖尿病を引き起こすメカニズム (3c型糖尿病) についても世界中で研究されています。
その一方で、膵体尾部切除した方では (血糖を低下するインスリン分泌細胞が尾部に多く分布するため) 、
5年後には約3-4割に糖尿病を新規発症 (3c型糖尿病) する可能性も指摘されていますので、術後も引き続き内科医師やかかりつけ医の継続治療を勧めています。
膵がんは早期発見、早期治療が可能ながんです。心配な時にはかかりつけ医とよく相談して下さい。
当院へご紹介していだだければ、迅速に対応いたします。
最も大切なことですが、膵がんの原因はまだ解明されていません。
今までの食生活が悪かったのかな?遺伝など自分に原因があるのではないか?などと思い悩まないで下さい。
あなたが悪いのではなく、病気が悪いのですから。
もしも膵がんと診断されたら、治療の選択肢はいっぱいあります。まずは当院にご相談して下さい。
外科だけではなく病院のスタッフ皆で協力して、チーム医療でしっかりとサポートいたします。一緒に頑張りましょう!
(記載 入江 工)
各がんの講演会動画集
診療実績
| 2019 | 2020 | 2021 | 2022 | 2023 | |
| 全手術総数 | 900 | 858 | 831 | 857 | 905 |
| 悪性疾患 | 381 | 353 | 338 | 331 | 332 |
| (腹腔鏡手術) | 146 | 156 | 182 | 148 | 174 |
| 食道がん | 12 | 15 | 19 | 16 | 16 |
| 胃がん | 90 | 80 | 81 | 51 | 62 |
| (ロボット支援下手術) | 14 | 13 | 32 | 29 | 39 |
| 肝がん | 20 | 19 | 24 | 29 | 35 |
| 膵・胆道がん | 43 | 38 | 27 | 32 | 28 |
| 大腸がん | 210 | 192 | 190 | 201 | 190 |
| 結腸がん | 152 | 134 | 138 | 149 | 132 |
| 直腸がん | 58 | 58 | 52 | 52 | 58 |
| (ロボット支援下手術) | 17 | 22 | 37 | 49 | 79 |
| 良性疾患 | 519 | 505 | 495 | 526 | 573 |
| (腹腔鏡手術) | 212 | 216 | 229 | 279 | 294 |
| 胆石症、胆嚢炎、ポリープ | 134 | 113 | 146 | 171 | 138 |
| イレウス | 39 | 52 | 34 | 46 | 40 |
| 虫垂炎 | 110 | 127 | 117 | 106 | 125 |
| ヘルニア | 125 | 101 | 107 | 111 | 146 |
| 全腹腔鏡手術数 | 358 | 372 | 409 | 427 | 468 |
| 腹腔鏡比率(開腹手術に対する割合) | 48% | 51% | 51% | 59% | 64% |
| 緊急手術 | 261 | 285 | 229 | 234 | 252 |
| (全手術に対する緊急手術の割合) | 29% | 33% | 28% | 27% | 28% |


