内分泌代謝科
内分泌代謝科
診療科の紹介
内分泌代謝科というとなじみが少ないかもしれませんが、糖尿病、脂質異常症、高尿酸血症、肥満症などの代謝疾患と、視床下部・下垂体、副腎、甲状腺、副甲状腺などのホルモンの異常を呈する内分泌疾患を対象にする科です。
糖尿病、脂質異常症、高尿酸血症などはいずれも初期には自覚症状が乏しい点が厄介です。治療が遅れ、合併症が進行してしまってから受診すると、治療効果が十分得られないことがあります。このような疾患の可能性がある場合はすぐに医療機関を受診しましょう。
当院には、日本糖尿病学会認定糖尿病専門医・糖尿病看護認定看護師・糖尿病療養指導士の有資格者を中心とした医師・看護師・管理栄養士・薬剤師・臨床検査技師・理学療法士・医療事務員からなる糖尿病療養支援チームがあり、患者さんが適切な食事・運動・薬物療法を行えるよう様々な職種のスタッフがそれぞれの角度から患者さんとそのご家族の支援を行っています。
内分泌疾患では、ホルモンの異常により全身の変調をきたし、様々な合併症を引き起こします。特殊な病気に思われがちですが、医療技術の発展により、他の病気の診療中に検査値や画像診断により偶然発見される機会も増えてきました。中には難病といわれる診断・治療の難しい病気もありますが、適切な診断と治療により見違えるように元気になることが多いのも特徴です。
当院では、日本内分泌学会認定の内分泌代謝科専門医による専門的で質の高い検査・治療を行っています。
また、いわゆる生活習慣病と言われるような病気の中にもホルモン異常が原因のものが隠れていることがあります。例えば、近年注目されている原発性アルドステロン症は、高血圧症の患者さんの中の5-10%程度にその可能性があると考えられておりますが、脳・心血管系・腎臓などに対する悪影響が大きいため、重大な疾患です。当科ではACTH負荷副腎静脈サンプリングを中心とする、原発性アルドステロン症の先進的な診断・治療を行っております。特に若年発症や薬が効きにくい高血圧症ではこの疾患を疑う必要がありますので、可能性があると考えられる場合は速やかに受診する必要があります。
健康診断や近くの医療機関において異常を指摘された方は、紹介状をご持参のうえ当科を受診して下さい。地域の医療機関の先生方との病診連携も積極的に進めたいと考えていますので、お気軽に御紹介いただければと存じます。
内分泌代謝科の扱う主な病気
糖尿病 (1型糖尿病、2型糖尿病、その他の糖尿病、妊婦糖尿病)
高血圧症 (本態性高血圧症、二次性高血圧症)
脂質異常症
高尿酸血症
肥満症
甲状腺の病気
- バセドウ病
- 甲状腺機能低下症
- 橋本病 (慢性甲状腺炎)
- 亜急性甲状腺炎、無痛性甲状腺炎
- 甲状腺腫瘍 (甲状腺癌、腺腫様甲状腺腫)
- 甲状腺嚢胞
- プランマー病
副甲状腺の病気
- 副甲状腺機能亢進症 (高カルシウム血症)
- 副甲状腺機能低下症 (低カルシウム血症)
脳下垂体の病気
- 下垂体腫瘍
- 下垂体機能低下症
- 下垂体機能亢進症 (クッシング病、プロラクチン産生腫瘍、先端巨大症 など)
- バソプレシン分泌低下症(中枢性尿崩症)
- バソプレシン分泌過剰症 (SIADH)
副腎の病気
- クッシング症候群
- 原発性アルドステロン症
- 褐色細胞腫
- 副腎腫瘍 (非機能性)
- 副腎機能低下症 (アジソン病)
神経内分泌腫瘍(NET)
- インスリノーマ (インスリン産生腫瘍、低血糖発作)
- ガストリン産生腫瘍
- グルカゴン産生腫瘍
認定施設
- 日本内科学会教育病院
- 日本糖尿病学会認定教育施設Ⅰ
- 日本内分泌学会認定教育施設
- 日本高血圧学会認定研修施設
初診の方は、おかかりの医療機関の紹介状と受診日の事前予約が必要となります。
スタッフ紹介
常勤医師数
5名
部長:杉山 徹 (すぎやま とおる)

専門領域
- 内分泌代謝
- 糖尿病
- 高血圧
資格等
- 日本内科学会認定内科医・総合内科専門医
- 日本内分泌学会内分泌代謝科専門医・指導医・評議員
- 日本糖尿病学会専門医・研修指導医・学術評議員
- 日本高血圧学会専門医・指導医・評議員
- 日本心血管内分泌代謝学会評議員
- がん診療に携わる医師に対する緩和ケア研修会修了
- 日本赤十字社看護師特定行為研修指導者講習会修了
- 東京医科歯科大学医学部臨床教授・非常勤講師
内分泌代謝科では視床下部・下垂体疾患や副腎疾患などの特徴的な臨床症状を呈する内分泌疾患と糖尿病や肥満症を中心とする生活習慣病の診療を担当致します。 内分泌疾患は専門施設でないと診断が困難な場合もある一方、適切な診断と治療により見違えるように回復することが多いのが特徴のひとつです。
糖尿病を中心とする生活習慣病では、近年新しい治療薬が続々と登場し、患者さんの病態に合わせたテーラーメイド治療が可能となっています。 患者さんの健康と生活の質を両方高められるような治療を行うことがモットーです。
副部長:早川 惠理 (はやかわ えり)
専門領域
- 内分泌代謝
- 糖尿病
資格等
- 日本内科学会認定内科医・総合内科専門医
- 日本内分泌学会内分泌代謝科専門医・指導医
- 日本糖尿病学会専門医・指導医
- 日本高血圧学会
- 日本動脈硬化学会
- NST医師・歯科医師教育セミナー修了
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:榎本 圭佑 (えのもと けいすけ)
専門領域
- 糖尿病
資格等
- 日本内科学会認定JMECC修了
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:富野 祐希 (とみの ゆうき)
専門領域
- 糖尿病
- 内分泌代謝
資格等
- 日本専門医機構認定内科専門医
- 内分泌代謝・糖尿病内科専門医
- 日本糖尿病学会専門医
- NST医師・歯科医師教育セミナー修了
- がん診療に携わる医師に対する緩和ケア研修会修了
医師:白石 織栄 (しらいし おりえ)
専門領域
- 糖尿病、内分泌代謝内科
資格
- がん診療に携わる医師に対する緩和ケア研修会修了
可能な検査・治療・器械について
検査
- 画像検査 (超音波検査、CT、MRI・MRA、シンチグラフィ)
- ACTH負荷副腎静脈サンプリングを含む各種サンプリング検査
- 内分泌負荷試験
- 甲状腺穿刺吸引細胞診
- 糖尿病の診断・精査のための負荷試験、糖尿病合併症の評価に必要な検査
- CGM (持続血糖測定)
- 血管内皮機能検査 (FMD)
治療
糖尿病に対する生活指導
食事指導、運動指導、フットケア、マウスケア、その他の日常生活指導
糖尿病教室
月1回開催。聴講希望される場合はお問い合わせください。
経口糖尿病薬、GLP-1受容体作動薬、インスリン(インスリンポンプ療法 (CSII, SAP, AID) も可能です)
バセドウ病に対する薬物治療・アイソトープ治療
甲状腺機能低下症に対する薬物療法
下垂体疾患に対する薬物療法、放射線治療。手術治療が必要な場合は脳神経外科と協力して治療を行います。
副腎疾患に対する薬物治療。手術が必要な場合は、泌尿器科と協力して治療を行います。
その他、内分泌疾患に対する薬物療法
器械
エコー、CT、MRI (MRA) 、核医学検査(シンチグラフィ)装置、血管撮影装置、FMD、持続血糖測定器、インスリンポンプなど
診療実績
入院症例実績
| 当科入院患者数 (病名重複あり) | 糖尿病 (含 DKA・HHS等の緊急症62人) |
1型糖尿病 | 25人 |
| 2型糖尿病 | 211人 | ||
| その他の糖尿病 | 18人 | ||
| 低血糖 | 5人 | ||
| 間脳・下垂体疾患 | 29人 | ||
| 副腎疾患 | 49人 | ||
| 甲状腺・副甲状腺疾患 | 16人 | ||
| その他 | 77人 | ||
| 合計(実人数) | 391人 | ||
| 入院併診件数 | - | 640人 | |
※2024年度
臨床指標
糖尿病の入院診療における治療内容
当科では糖尿病の入院診療において、個々の患者さんの重症度や病態に応じた適切な治療を行い、さらには患者さんの自己管理能力や生活環境に配慮し、退院後も継続的な治療が行えるような治療をテーラメイドに選択しています。
当科の糖尿病入院患者さんの退院時の薬物治療内容
| 治療内容 | 患者数 |
| インスリンのみ | 69人 |
| インスリン + 内服薬 | 87人 |
| インスリン + GLP-1受容体作動薬 | 12人 |
| インスリン +GLP-1受容体作動薬 + 内服薬 | 19人 |
| GLP-1受容体作動薬+ 内服薬 | 11人 |
| GLP-1受容体作動薬のみ | 5人 |
| 内服薬のみ | 39人 |
※2024年度
2017年度 当科から逆紹介した糖尿病患者さんのHbA1c (平均)
| 当科初診時 | 逆紹介時 | |
| HbA1c 8.2±2.0% | → | HbA1c6.9±1.2% |
(当科初診から逆紹介までの平均期間:9.6±13.0ヶ月)
糖尿病の治療
当科にご紹介いただいた糖尿病患者さんについては、個々の病態、年齢、罹病期間、臓器障害、低血糖の危険性、ご家庭や施設でのサポート体制などを考慮した治療を行い、また糖尿病専門医・糖尿病看護認定看護師・糖尿病療養指導士の有資格者を中心とした多職種混合の糖尿病療養支援チームにより適切な糖尿病療養指導 (糖尿病教育) を行うことで治療効果を高めています。
血糖コントロールや療養体制がある程度落ち着いた患者さんは紹介元の先生に逆紹介させていただき、積極的な病診連携を行っています。
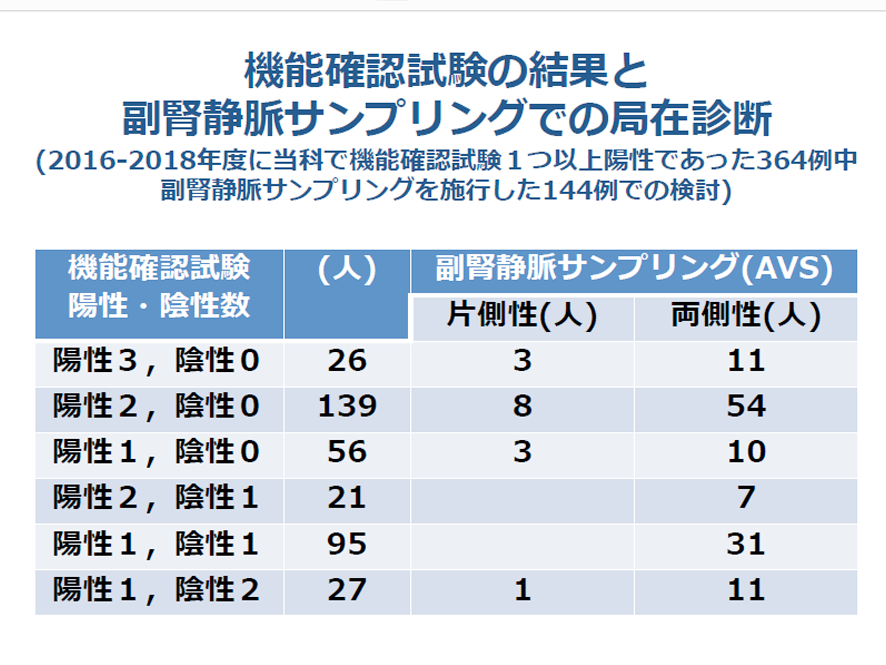
原発性アルドステロン症の適切な診断と治療
原発性アルドステロン症 (PA) はアルドステロンの過剰分泌に基づいた 1水・Na貯留による体液量の増加、2カリウム排泄増加、3末梢血管抵抗の増大、4アルドステロンの直接的臓器障害により、本態性高血圧と比較し脳・心血管合併症の頻度が高い為、見逃されず診断・治療に至ることが重要となります。 高血圧患者におけるPAの頻度は3~10%と報告され、本邦での高血圧有病者数 (約4300万人) を考えるとかなり多くのPA有病者が存在することになります。
当科ではPAの疑いのある患者さんを広くご紹介いただき、スクリーニング、機能確認検査、画像検査、ACTH負荷副腎静脈サンプリングを行い、PAの適切な診断を行っています。 治療は、片側副腎性のアルドステロン過剰分泌 (アルドステロン産生腺腫) であれば泌尿器科と連携して腹腔鏡下副腎摘出術を行い、両側副腎性のアルドステロン過剰分泌 (特発性アルドステロン症など) であればミネラルコルチコイド受容体拮抗薬による薬物療法を行なっています。